Болезни печени и желчного пузыря не только доставляют дискомфорт, но и способны нанести непоправимый урон здоровью человека. Одно из наиболее часто встречающихся гастроэнтерологических заболеваний — холецистит. Последний часто сопровождается желчнокаменной болезнью. Такое сочетание крайне опасно и может привести к летальному исходу. Как распознать холецистит на ранней стадии и не допустить развития осложнений?
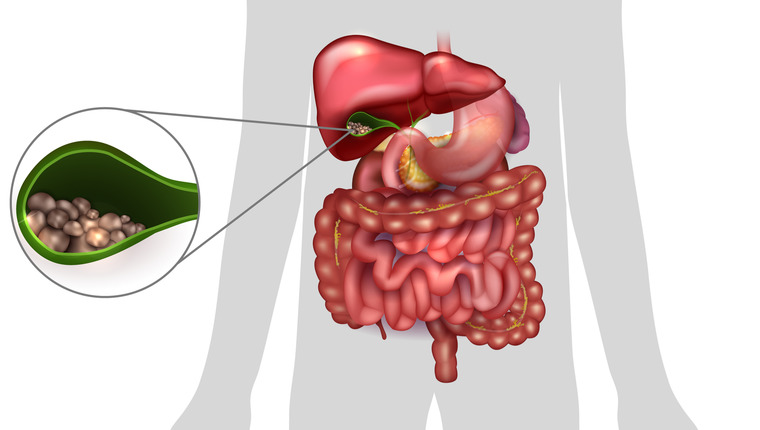
Что такое холецистит
Холецистит — это воспаление желчного пузыря.
Желчный пузырь — орган, выполняющий роль сосуда для скопления желчи. Располагается под печенью. Выделяемая печенью желчь скапливается в пузыре. Здесь она перерабатывается и приобретает свойства, нужные для пищеварения.
Проходя по кишечнику, пища провоцирует сокращения желчного пузыря, и желчь попадает в двенадцатиперстную кишку. Воспалённый желчный пузырь нарушает работу ЖКТ и ухудшает общее самочувствие человека.
По данным медицинской статистики, эта патология встречается у 20% взрослого населения. Воспалительные процессы в желчном пузыре учащаются с течением времени. Часто от тревожных симптомов страдают люди, чей возраст превышает 50 лет.
На заметку! Женщины страдают холециститом чаще мужчин. Почти 75% заболевших — представительницы слабого пола. 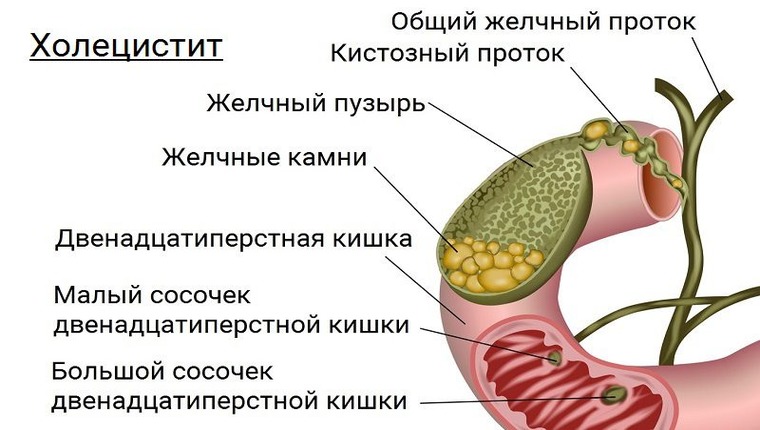
Причины развития холецистита
Холецистит является следствием воспаления, которое провоцирует патологические изменения желчного пузыря.
Самые распространенные причины заболевания:
- заражение паразитами;
- инфекционные болезни;
- желчнокаменная болезнь;
- воспаление мочеполовых органов;
- бактериальная инфекция;
- травмы или аномалии развития желчного пузыря;
- нарушение обменных процессов;
- опухоль в брюшине;
- аллергические реакции.
Также появлению холецистита могут предшествовать отдельные факторы или их совокупность:
- употребление в пищу жирных продуктов;
- гиподинамия;
- нерегулярное, несбалансированное питание;
- прием оральных контрацептивов;
- запоры;
- беременность.
Второстепенными факторами развития патологии являются:
- Дискинезия желчевыводящих путей. Вызывает закупорку протоков желчью и нарушает её нормальный отток.
- Панкреатический рефлюкс. Содержимое двенадцатиперстной кишки распространяется в желчный пузырь. Определенные ферменты ЖКТ травмируют оболочку пузыря. Рефлюкс зачастую развивается при патологиях поджелудочной железы и двенадцатиперстной кишки.
- Дисхолия. Нарушение баланса нормального состава желчи. Происходит повреждение оболочки органов. Дисхолия провоцируется, в основном, неправильным питанием.
- Заболевания и патологии эндокринной системы.
- Наследственная предрасположенность.
Какие бывают виды холецистита
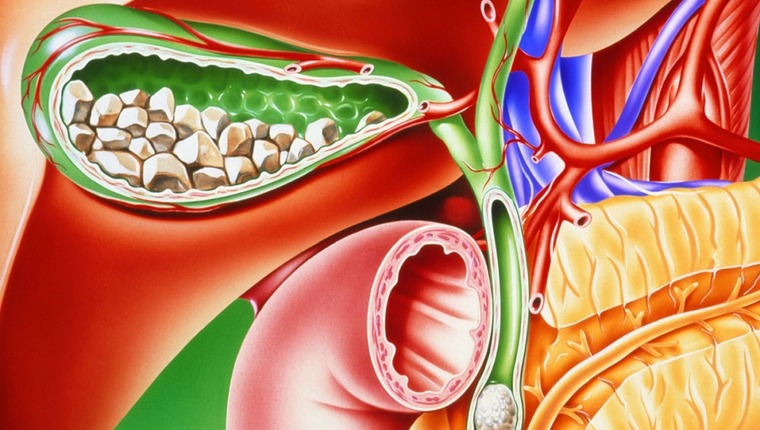
Выделяют несколько разновидностей холецистита. Заболевание может быть калькулезным и некалькулезным (с наличием камней в протоках или без них).
Учитывая особенности симптоматики и протекания патологии, холецистит бывает острым или хроническим.
Острый холецистит
Вызывает нарушение оттока желчи. Патология провоцируется воспалением поджелудочной железы, формированием кист и спаек брюшины, нарушением кровоснабжения пузыря и т. д. Проявляется стремительно и чаще всего отслеживается у пациентов старше 45 лет. Патология с ярко выраженной клинической картиной требует неотложной медицинской помощи.
На заметку! Острый холецистит бывает гнойным. Это заболевание сопровождается интоксикацией организма. В таких случаях требуется незамедлительная госпитализация больного, поскольку гнойный холецистит требует хирургического вмешательства. 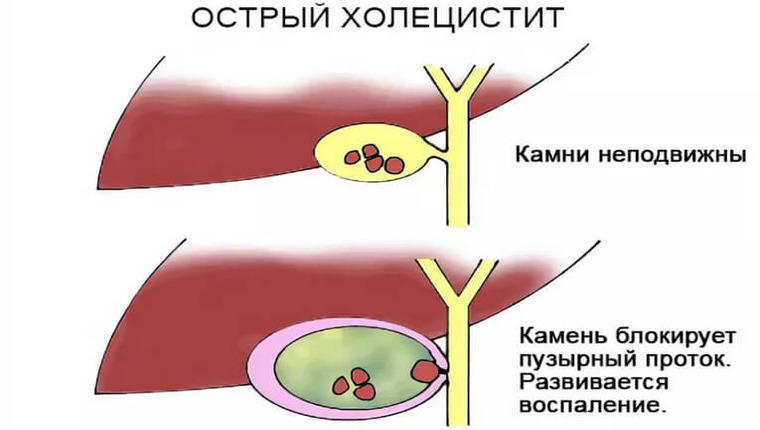
Хронический холецистит
Развивается постепенно, является следствием острой формы болезни.
Хроническая форма заболевания протекает с обострениями и ремиссиями. Часто длительный хронический холецистит провоцирует воспалительные рубцовые изменения желчного пузыря. По этой причине орган может утолщаться. Сформировавшиеся спайки нарушают функциональность желчного пузыря.
Некалькулезный холецистит
Чаще всего проявляется из-за инфекции, проникшей в желчный пузырь из различных систем организма (кишечника, плазмы, лимфы, крови).
При такой форме заболевания нарушается отток желчи, после чего жидкость застаивается, что приводит к размножению патогенных бактерий.При некалькулезном холецистите в органе не отслеживаются желчные камни.
Хронический некалькулезный холецистит
Некаменная форма заболевания провоцируется действием патогенной микрофлоры (стрептококки и стафилококки, эшерихии и т. д.). Заболевание проявляется периодическими болями в боку и нарушением работы желчного пузыря. Иногда сопровождается интоксикацией организма. Во время диагностики важно дифференцировать хронический некалькулезный холецистит с глистной инвазией и желчнокаменной болезнью.
Калькулезный холецистит
При этой форме заболевания помимо воспаления желчного пузыря в органе отслеживаются гиперэхогенные образования — камни. Последние могут быть разными по составу и размерам. В группу риска заболевания калькулезным холециститом входят пациенты, принимающие гормональные препараты, а также люди с патологиями печени или ожирением.
Острый калькулезный холецистит
Тяжёлое заболевание, проявляется на фоне нарушения желчного оттока. Такая проблема возникает из-за воспаления поджелудочной железы, наличия кист и спаек в брюшине. Сопровождается острой болью и требует немедленной госпитализации больного.
Хронический калькулезный холецистит
Заболевание проходит 4 стадии:
- Предкаменная.
- Собственно образование камней.
- Переход в хроническую форму.
- Осложнения.
Патология сопровождается острыми периодами боли, особенно на фоне приема излишне жирных или жареных блюд.
Клиническая картина болезни: симптомы холецистита
Типичными признаками холецистита считаются:
- Острая боль в правом подреберье. Ощущения напоминают колики. Отличия заключаются в продолжительности боли. При холецистите она длится свыше 5 часов, а также проявляется с большей силой.
- Рвота, тошнота.
- Симптом Мерфи. Отслеживается спустя несколько часов после начала приступа. Проявляется усилением боли при вдохе, а также во время прикосновения к месту локации пузыря. Также у больного напряжены мышцы правой стороны живота.
- Дискомфорт в области брюшины.
- Увеличение печени в размере.
- Желтуха.
- Изжога, горечь во рту.
- Повышение температуры.
Для острого холецистита типичны проявления всех описанных симптомов. Иногда отслеживается также вздутие живота.
Симптомы хронической формы
Боли при хроническом холецистите отслеживаются реже, чем при остром. Больной может и вовсе не ощущать дискомфорта. Такой признак не свидетельствует о том, что болезнь сдала свои позиции. Такое затишье — лишь признак того, что у пораженного органа отмирают нервные окончания. Спустя время симптомы острого холецистита вновь заявят о себе, но к ним присоединится еще и гнойный перитонит.
Для хронической формы типичны:
- учащенное сердцебиение (110-120 ударов в минуту);
- повышение температуры до 40 С°;
- вздутие живота, газообразование;
- поверхностное учащенное дыхание;
- сухость во рту.
На заметку! Хронический холецистит может обострять какой-либо вид аллергии, если человек является аллергиком. У женщин могут наблюдаться нарушения менструального цикла.
Катаральная форма
Для такой формы патологии характерна интенсивная непрерывная боль в правом подреберье, плавно перетекающая в поясницу, шею и лопатки.
К дополнительным симптомам относят:
- температура, стремящаяся к отметке 40 С°;
- рвота и тошнота, не приносящая облегчение;
- повышение артериального давления;
- белый налет на языке;
- нарушение дыхания;
- боль при пальпации живота.
Флегмонозная форма
Протекает тяжелее катаральной.
Основные симптомы:
- боль в правом подреберье нарастает при движении, кашле или вдохе;
- температура повышается до 39-40 С°;
- потеря аппетита;
- озноб;
- общая слабость;
- ухудшение самочувствия;
- участившиеся тошнота и рвота;
- во время прикосновения к животу ощущается режущая сильная боль.
Гангренозная форма
Развивается на фоне флегмонозной. Истощенный и ослабленный организм уже не способен сопротивляться микроорганизмам, влияющим на течение заболевания.
Гангренозный холецистит сопровождается интоксикацией, к которой присоединяются следующие симптомы:
- усиленная потливость;
- общая слабость;
- повышение температуры до 38-40 С°, иногда выше;
- нарушение кровоснабжения протоков желчного пузыря.
Как снять симптомы до приезда врача
Отследив у себя признаки острого холецистита, больному следует незамедлительно вызвать скорую помощь.
Внимание! Игнорировать тревожные признаки, ожидая, что они пройдут самостоятельно, нельзя!
До приезда медиков больной может предпринять несколько шагов для облегчения своего состояния:
- Принять горизонтальное положение, приложить холод к животу;
- Принять анальгетики (Анальгин, Баралгин) или спазмолитик (Но-шпа, Папаверин);
- Если болезнь сопровождается рвотой, массы, поступающие из организма, следует собрать для дальнейшего анализа.
Облегчить приступы тошноты можно, выпив немного негазированной минеральной воды или мятного чая.
Возможные осложнения болезни
Без своевременного лечения острый холецистит переходит в хронический. Эту форму заболевания лечить тяжело, ведь в патологический процесс вовлекаются и другие органы.
Результатом запущенного хронического холецистита могут стать:
- желчные свищи, затрагивающие кишечник и желудок;
- гангрена;
- абсцесс;
- механическая желтуха;
- острый панкреатит;
- в особо тяжелых случаях — сепсис.
При своевременном лечении калькулезного холецистита прогноз для больного благоприятен, известны даже случаи полного выздоровления. При осложненном калькулезном холецистите прогноз не столь радужный.
Некалькулезный холецистит опасен деструктивной гнойной формой воспаления.
Выявление холецистита диагностическими методами
Не заметить острый холецистит практически невозможно — признаки заболевания резкие и ярко выраженные. С хронической формой дело обстоит сложнее — болезнь развивается постепенно и симптомы смазаны. Если холецистит начался не с острой фазы, выявить его затруднительно — болезнь маскируется под другие патологии ЖКТ.
Диагностика холецистита включает в себя:
Сбор анамнеза
Опрашивая пациента, врач уточняет сопутствующие заболеванию признаки. Характер симптомов поможет поставить первичный диагноз и выбрать методы лечения. Свое предположение врач может и должен проверить другими способами: лабораторными и аппаратными.
Лабораторные анализы
Помогают врачу отследить состояние больного и работоспособность желчного пузыря.
При подозрении на холецистит назначают:
- Клинический анализ крови. Помогает определить наличие или отсутствие воспаления. При остром холецистите уровень лейкоцитов повышен. При хронической форме заболевания уровень лейкоцитов, наоборот, снижается.
- Биохимический анализ. Предполагает забор и дальнейшее исследование венозной крови, показывает количество билирубина. Если его уровень повышен, скорее всего, существует проблема желчного пузыря.
- Анализ мочи. Позволяет определить наличие или отсутствие воспаления.
- Анализ кала. Проводится для исключения глистной инвазии.
Аппаратные методы
Используются для уточнения диагноза и классификации холецистита.
УЗИ (холецистометрия)
Базовый метод диагностики. Если эта процедура проведена высококвалифицированным специалистом, прочие методы могут не понадобиться вообще.
При помощи УЗИ выявляются следующие признаки холецистита:
- увеличение желчного пузыря;
- утолщение и деформация стенок органов;
- аномалии в строении пузыря;
- особенности содержимого пузыря;
- следы камней в пузыре и протоках.
Дуоденальное зондирование
Применяется при патологиях желчевыводящих протоков и печени. В организм больного вводят раздражающий препарат путем ингаляции или инъекции. В результате происходит стимуляция желчного пузыря. Желчь выводится в двенадцатиперстную кишку, где её собирают введённым зондом. Далее зонд извлекают, а полученную желчь отправляют на микроскопию или биохимию.
Эндосонография
Это процедура предполагает введение ультразвукового датчика в кишечник, желудок и пищевод с целью получения изображения поверхности этих органов. Процедура может сопровождаться пункционной биопсией. Эндосонография помогает выявить патологию желчных протоков.
Компьютерная томография
Метод считается менее эффективным, чем УЗИ. Томографию проводят лишь в тех случаях, когда требуется одновременная оценка состояния желчного пузыря, печени и поджелудочной железы.
Дифференциальная диагностика
Признаки холецистита можно спутать с симптомами других заболеваний.
Чтобы исключить возможную ошибку, проводить дифференциальную диагностику, исключая следующие заболевания:
- острая форма аппендицита;
- язва;
- пиелонефрит;
- панкреатит;
- язвенный колит;
- дуоденит;
- глистная инвазия.
Для проведения качественной диагностики больному следует посетить двух специалистов: терапевта и гастроэнтеролога. В некоторых случаях может понадобиться консультация узких специалистов: хирурга, кардиолога, гинеколога.
Лечение заболевания
Терапия холецистита должна быть комплексной и помимо приема медикаментов предполагает соблюдение диеты. В осложненных случаях больному назначается операция по удалению желчного пузыря.
Диета
Люди, страдающие холециститом, должны полностью пересмотреть рацион и выдерживать диету. Пища должна быть сбалансированной и употребляться по графику. Ужинать следует не позднее, чем за 3 часа до отхода ко сну.
В меню больного должны входить следующие продукты:
- овощи (картофель, свекла, морковь, томат);
- йогурты;
- макаронные изделия;
- фрукты (инжир, арбуз, дыня, сливы);
- зерновые продукты (отруби, овес, хлеб из цельной пшеницы);
- орехи (особенно миндаль и грецкие);
- чечевица.
Продуктов из следующего списка больным холециститом следует избегать:
- красное мясо (баранина, утка, свинина);
- жареные продукты, копчености;
- жир (говяжий, свиной, бараний);
- пряности;
- колбаса;
- сдобная выпечка;
- консервы (рыбные и мясные);
- газированные напитки;
- мясные и рыбные бульоны;
- чёрный чай и кофе;
- мороженое;
- сыр и молоко;
- овощи (капуста, в том числе цветная, огурцы);
- фрукты (яблоки, бананы, абрикосы и персики).
Ограничить употребление в пищу:
- яиц;
- петрушки, укропа;
- лука, чеснока;
- сливочного масла;
- соли.
Совет! Больные холециститом должны пить достаточное количество жидкости. Однако при этом следует учитывать состояние почек и сердечно-сосудистой системы.
Диета предполагает 5-разове питание, малыми порциями. Ограничения в пище помогают наладить щадящий режим работы печени, нормализовать холестериновый и жировой обмены, улучшить деятельность кишечника.
Совет! Помимо улучшения качества питания, больному полезно свести на нет вредные привычки (алкоголь, курение и проч.).
Медикаменты
Выбор лечебных средств зависит от формы холецистита. На начальном этапе основная задача — уменьшить болевой синдром и облегчить состояние больного. Для этой цели назначают спазмолитики (Дротаверин и Но-шпа) в виде таблеток или уколов.
На любой стадии холецистита обязательным считается приём антибиотиков. Эти препараты уничтожают причины воспаления — бактерии в желчном пузыре. Также антибиотики снижают риск осложнений.
Острая форма холецистита исключает прием анальгетиков, поскольку это может помешать качественной диагностике заболевания и исказить клиническую картину.
С целью улучшения пищеварения назначаются препараты, содержащие ферменты поджелудочной железы (Креон, Фестал, Панкреатин). Такие препараты актуальны также при наличии воспалительных изменений поджелудочной железы, развивающихся на фоне холецистита.
Тяжёлая форма холецистита лечится инфузионной терапией солевыми растворами и введением глюкозы.
Хирургическое вмешательство
Осложненный холецистит может лечиться хирургическими методами. Операция по удалению желчного пузыря (холецистэктомия) проводится, если холецистит перешел в деструктивную форму.
Данная форма сопровождается следующими патологиями:
- перитонит;
- желчные свищи;
- множественные камни в пузыре.
Выделяют два типа холецистомии: стандартную и лапароскопическую.
Стандартный тип холецистомии — это полостная операция, при которой необходимо вскрытие брюшины. Этот метод признан классическим и проверенным временем. Но в последнее время он используется все реже, поскольку может повлечь за собой послеоперационные осложнения.
Лапароскопия — современный метод, исключающий крупные разрезы. Все действия хирург осуществляет через небольшие проколы в брюшине. Через них в тело больного вводят хирургические инструменты и лапароскоп. Последний необходим для выведения на монитор изображения внутренних органов.
Такая операция имеет ряд преимуществ:
- спустя некоторое время косметические швы бледнеют, становятся незаметными;
- пациент считается работоспособным спустя 3-4 суток после вмешательства;
- минимальный риск осложнений.
Назначить операцию и выбрать способ её проведения может исключительно врач. Лишь компетентный специалист может взвесить все возможные риски для конкретного пациента.
Холецистит — патология желчного пузыря, сопровождаемая типичными симптомами. Игнорирование признаков этой патологии приводит к перерастанию острой формы в хроническую. Отсутствие своевременной диагностики и лечения может спровоцировать многочисленные осложнения и даже летальный исход. Люди, страдающие от холецистита непременно должны сбалансированно питаться и придерживаться диеты.
Видео по теме

