Хроническая болезнь почек (ХБП) – это собирательный диагноз, который включает в себя любую патологию почек со снижением эффективности их работы.
Диагностика состояния почек включает в себя анализ двух основных показателей:
- Скорость клубочковой фильтрации (СКФ). Это показатель работы нефронов (структурных составляющих органа), по которому судят о здоровье почки. Патологией считается показатель ниже 60 мл/мин. Норма скорости фильтрации крови почками от 80 до 120 мл в мин.
- Клиренс креатинина – это показатель того, с какой скоростью почки очищают кровь от конечного продукта белкового обмена организма. В сутки норма вывода креатинина у здорового человека составляет от 1 до 2 г.
СКФ и клиренс креатинина являются созависимыми показателями. Однако его уровень в крови зависит не только от деятельности почек. Превышение установленной нормы может варьироваться в зависимости от питания, заболеваний щитовидной железы, приема некоторых медикаментов, уровня физической нагрузки.
Случается, что креатинин в пределах нормы, а деятельность почек снижена. Поэтому выводы о здоровье мочевыводящей системы предпочтительнее делать по скорости КФ, вычисленной по другим методикам и формулам.
Критерии по международной КБ 10
Международная классификация болезней содержит критерии диагностики хронической болезни почек под №18. Согласно этому документу под ХБП понимается болезнь почек, которая характеризуется выраженным функциональным нарушением их работы не менее трех месяцев.
При этом у больного имеются одно из двух условий:
- Значение СКФ без отклонений от нормы. Однако инструментальные виды обследования выявили патологические изменения в строении органов или в лабораторных анализах крови и мочи отмечены патологические маркеры почечной недостаточности
- Значение СКФ меньше чем 60 мл в мин.
Обновленные критерии ХБП, в сравнении с ранее применявшимся термином «Хроническая почечная недостаточность», охватывают более широкий спектр почечных патологий, поскольку не ограничивают диагностику наличием обязательного снижения уровня работы мочевыводящей системы. Для иллюстрации кардинальности внесенных изменений отметим, что снижение СКФ не прямо пропорционально патологическим изменениям в почках. Так отмирание 75% нефронов дает снижение показателя скорости фильтрации равное 50%.
Действующие критерии диагностики ХБП отменяют обязательную зависимость хронической болезни от недостаточной функциональности почки. Это позволяет приступить к лечению на ранних сроках заболевания. Для более точной диагностики введено понятие стадии развития хронической болезни почек.
Стадии развития по международной классификации
Развитие ХПБ от первых фиксируемых патологических изменений до полного отказа работы органов (стадия гомеостаза) разделено на 5 стадий, в зависимости от величины показателя СКФ (в мл/мин.):
- СКФ больше 90. Это начальная стадия, когда скорость фильтрации в норме или чуть повышена. Клиническая картина смазанная. Симптомы со стороны мочевыделительной функции отсутствуют. Давление может повышаться незначительно, отдельными кратковременными эпизодами.
- От 89 до 60. Вторая стадия отмечена заметным снижением уровня фильтрации крови, что проявляется первыми заметными симптомами. Это утомляемость, сонливость, сниженный диурез днем, жажда.
- От 59 до 30. Больной ощущает постоянную жажду. Отеки устойчивые, давление высокое, нарушения со стороны сердца, бессонница, раздражительность, перевозбуждение. Со стороны слизистых воспалительные, эрозивные повреждения, кожный зуд.
- От 30 до 15. Явные признаки самоотравления организма. Нарушение работы сердца. Устойчивые отеки конечностей. Снижение выработки мочи, вплоть до полного прекращения диуреза. Слабость, тошнота, жажда.
- Менее 15, пациенту по жизненным показателям требуется регулярная очистка крови на специальном аппарате (диализ).
Согласно статистике, каждый 10 житель планеты имеет патологические изменения в почках, которые носят хронический характер и прогрессируют со временем. Более половины больных не подозревают о болезни на первой стадии и склонны игнорировать симптомы второй стадии ХБП.
Патогенез
Человеческая почка имеет от 1 до 1,5 миллионов нефронов в своей структуре. Столь огромное их количество позволяет органу функционально адаптироваться к негативным воздействиям и патологическим изменениям. Однако по мере развития болезни часть функциональной ткани погибает и заменяется фиброзной или соединительной. Это ведет к безвозвратной потере функциональных возможностей почек – формируется почечная недостаточность.
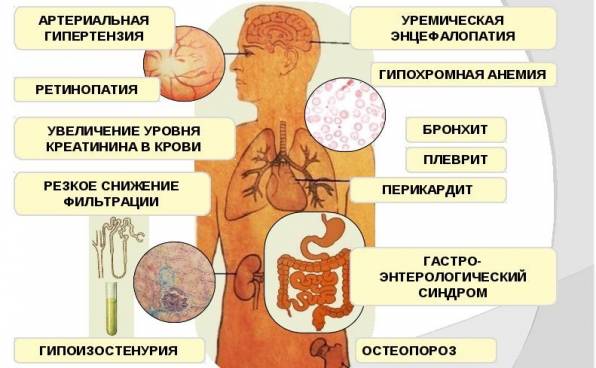
Существует прямая связь между развитием ХБП, сердечно-сосудистыми патологиями, эндокринной системой и артериальным давлением. Патологический сдвиг в одной из перечисленных систем прямо отражается на работе других. Заболевание почек вызывает перегруз организма жидкостью и солями натрия. Лишний натрий повышает артериальные показатели. Высокое давление крови снижает эффективность работы нефронов за счет ускорения в них тока крови. Сердце и сосуды несут повышенные нагрузки, склерозируются.
Постепенно развивается минеральный дисбаланс: усиливается вывод калия, возникает гиперфосфатемия с параллельной гипокальциемией. Нарушения метаболизма отражаются на гормональном статусе. Вторичный гиперпаратиреоз – типичное осложнение почечной патологии. Здесь начинаются изменения в костной ткани (остеомаляция, остеодистрофия, остеопения, фиброзные процессы). На фоне развития метаболических нарушений отмечаются анемия и ацидоз.
Причины
Диагноз «хроническая болезнь почек» поражает людей с метаболическим синдромом. Гипертония, ожирение, сахарный диабет 2 типа – это та триада, которая «убивает» почечные нефроны одинаково эффективно по всему миру, независимо от страны, климата или экономической ситуации.
Второе место занимают хронические воспалительные заболевания почек — пиело- или гломерулонефрит. Согласно данным статистики, острыми воспалительными патологиями страдают до 20% населения. Женщин пиелонефрит поражает в 5 раз чаще, чем мужчин.
Далее идут:
- каменно почечная болезнь;
- развитие новообразований;
- аутоиммунные нарушения обмена (артриты, подагра);
- посттравматические осложнения;
- последствие отравления;
- антисоциальный образ жизни, увлечение алкоголем, наркотиками.
Значительный процент больных с хронической патологией (больше 15%) не имеет установленной этиологии болезни.
Симптомы
Симптомы хронической почечной патологии связаны с нарушением процесса образования и вывода мочи, с внутренней интоксикацией.
Это:
- нарушения мочеиспускания разной интенсивности: никтурия, полиурия, учащенные позывы, резкие, неудержимые позывы к мочеиспусканию;
- изменение физических показателей мочи (цвет, запах, прозрачность);
- снижение объема мочи;
- вялость, тошнота, рвота;
- сухость слизистых, нагноения;
- кожный зуд;
- отвращение к еде, особенно мясной, жирной, жареной;
- непроходящая жажда.
Со стороны сердечно сосудистой системы при хронической болезни почек возможны:
- гипертензия;
- сердцебиение, боль за грудиной, тахикардия;
- тремор, онемение конечностей.
Вышеперечисленные симптомы следует воспринимать вариативно, поскольку каждый больной отличается своей историей болезни и анамнезом.
Возможные осложнения
Если игнорировать симптомы на ранней стадии, то изменения приобретают необратимый характер.
Хроническая болезнь почек «тянет» за собой патологические изменения в работе и состоянии всех органов и систем.
- Со стороны сердца вероятны ишемическая болезнь, инфаркт.
- Сосуды – злокачественная гипертония.
- Эндокринная система – патологии щитовидной железы, бесплодие, диабет.
- Костная ткань развитие остеопороза, снижение иммунного статуса.
На первом месте уверенно держится гипертония (ее осложнения) и болезни сердца. Именно сердечно сосудистые патологии являются причиной смерти больных с ХБП. До 5 стадии доживают не более 0,1 % от всех заболевших.
Патологии почек у детей
В детском возрасте развитие хронической почечной патологии маловероятно.
Фиксирующиеся случаи заболевания у детей связаны:
- с врожденными аномалиями здоровья, которые носят наследственный характер;
- с нарушением внутриутробного развития;
- с рождением раньше положенного срока;
- развитие тромбоза почечных вен;
- с малым весом при рождении, который обусловлен хронической болезнью матери, ее вредными привычками или перенесенными инфекциями.
Почечная патология у детей может протекать скрытно. Проявляется она в школьном возрасте при увеличивающихся нагрузках. Чаще всего это резкий нефротический синдром. Ребенок неожиданно проявляет симптомы острого отравления организма и нуждается в срочной медикаментозной терапии в условиях стационара.
Диагностика
С жалобами на болезнь почек пациенты на 1–2 стадии болезни обращаются редко. Патология выявляется при обращении для лечения воспалительных заболеваний мочеполовой сферы или при неудовлетворительных анализах крови, мочи, которые были сданы по другому поводу. Если выясняется, что есть изменения в мочевыделительной системе, то терапевт перенаправляет больного к урологу.

Диагностические мероприятия включают:
- лабораторное исследование крови на креатинин, азот, калий, холестерин, кальций, + общий анализ;
- лабораторный анализ мочи общий и дополнительные, исходя из подозрений врача и анамнеза пациента;
- УЗИ почек (показывает состояние мочевыводящей системы, наличие, локацию камней);
- МРТ — уточняет структуру почек, показывает наличие измененных тканей.
На основании полученных анализов крови, возраста, пола рассчитывают скорость КФ почек для данного больного.
Дополнительно могут быть назначены консультации:
- офтальмолога;
- кардиолога;
- невролога;
- нефролога;
- эндокринолога.
В зависимости от диагностированной стадии развития ХБП назначают лечение.
Лечение
При диагнозе «хроническая болезнь почек» ее лечение зависит от стадии развития патологических процессов. Независимо от того, как далеко зашла болезнь, больному показаны диетические ограничения.
Корректировка питания
Исключают: мясо, тяжелую пищу (жирную, жаренную), продукты, изготовленные промышленным способом, алкоголь, крепкий чай, кофе, шоколад. Больному рекомендуется ограничить калорийность рациона, придерживаться вегетарианского меню. Ограничиваются молочные продукты с высокой жирностью. Запрещаются сливочное масло, жирная сметана и творог. Показан диетический стол №7.
Хороший эффект для вывода лишней воды, облегчения работы сердца и контроля артериального давления имеют разгрузочные дни. Их можно делать овощными, фруктовыми, но не творожными или мясными (что практикуют для сброса веса). Возможно проведение разгрузки на монодиете из каши на воде без соли.
Терапия 1 стадии
Лечебные мероприятия направлены на терапию основного заболевания. Важно медикаментозное удержание показателей артериального давления на отметке 130 мм рт. ст. При нефропатии диабетической природы корректируют медикаментозный контроль уровня инсулина, питание и физическую активность больного.
С целью как можно дольше удержать ХБП от явного прогресса, больному объясняют важность изменения образа жизни. Дают понятие метаболического синдрома, разъясняют возможные последствия невыполнения требований врача. Психотерапевтическая работа с пациентом на начальных этапах патологии почек имеет решающее значение для продолжительности и качества его жизни. Лечить больного без его участия не имеет перспективы, поскольку многие пациенты в отсутствии тяжелой симптоматики относятся к болезни несерьезно.
Терапия 2 стадии
На этом этапе важна оценка прогрессирования ХБП. Корректировка медикаментозной терапии основного заболевания, в свете открывшейся (или развивающейся) патологии. Ограничение соли до 2 г. Значительное ограничение жидкости нецелесообразно.

Терапия 3–4 стадии
Оценка и лечение осложнений, подготовка к диализу (на 4 стадии). Здесь актуален медикаментозный и пищевой контроль водно-солевого обмена.
Ограничиваются:
- фосфаты до 1 г;
- натрия хлорид до 2 г.
Могут быть назначены препараты кальция для связывания фосфатов. Требуется динамический контроль калия.
При ацидозе возможно ощелачивание при помощи гидрокарбоната натрия. Такая терапия требует контроля уровня артериального давления и степени задержки воды. Симптомы сердечной недостаточности снимают диуретиками. Уровень гемоглобина в крови удерживают на уровне 11–12 г\дл.
Терапия 5 стадии
Это последняя стадия болезни, когда почки не выполняют свою функцию. Пациенту показана заместительная терапия – аппаратное очищение крови (диализ).
Показанием к гемодиализу являются:
- Симптомы уремии (отравления крови мочой). Это тошнота, рвота, потеря веса.
- Гиперкалиемия с изменениями на ЭКГ.
- Сердечная недостаточность, которая не реагирует на медикаментозную терапию.
- Стойкие отеки.
- Метаболический ацидоз.
Надежда больного на гемодиализе – это пересадка донорского органа. В ожидании операции больные вынуждены 1–2 раза проходить аппаратное очищение крови. Без данной процедуры пациент умирает в течение 1–1,5 месяцев.
Профилактические мероприятия
Предупреждение развития патологических изменений в работе мочевыделительной системы следует начинать до 40 лет.
Профилактика включает в себя:
- отказ от сигарет и алкоголя;
- нормализацию веса, корректировку меню в сторону молочно растительной диеты;
- отказ от неумеренного потребления соли, консервированных продуктов, продуктов промышленного производства;
- употребление достаточного количества (2–3 литра) жидкости, лучше чистой воды;
- не принимать самостоятельно мочегонные препараты, обезболивающие медикаменты, БАДы, витамины;
- свести к минимуму контакты с токсичными веществами.
Навредить почкам можно жесткими диетами, голоданием, переохлаждением.
Профилактика хронической патологии включает плановую диспансеризацию. Регулярный контроль артериального давления, уровня сахара в крови, состояния сердечно сосудистой системы и состояния органов позволяет выявить отклонения в здоровье до того, как они перейдут в хроническую форму.
Если диагноз ХБП установлен, то следует сдавать лабораторные анализы раз в квартал и выполнять предписания лечащего врача.