
Аномальные выделения из влагалища — самая частая причина, по которой пациентки обращаются к гинекологу. Инфекции, передающиеся половым путем, гормональные сбои, органические патологии приводят к нарушению нормального микробиоценоза влагалища, что, в свою очередь, провоцирует качественные и количественные изменения характера выделений. Воспалительные, дисбиотические, инфекционные процессы мочеполовой системы широко распространены, часто рецидивируют и крайне отрицательно влияют на репродуктивное здоровье женщины — ведут к невынашиванию беременности, послеродовым эндометритам, преждевременному разрыву плодных оболочек, повышают риск развития неопластических заболеваний. Поэтому важно своевременно, при появлении первых симптомов, обратиться к специалисту для назначения лечения.
Клиническая картина
В норме у здоровой женщины присутствуют выделения из влагалища. Они служат защитой от патогенных микроорганизмов и помогают очищать микрофлору. В среднем их объем составляет 1 чайную ложку в день, по характеру они белые или слизистые, с легким кисломолочным запахом или вообще без аромата.
Свойства вагинального секрета меняются в зависимости от фазы менструального цикла:
- после менструации — белые, жидковатые, в небольшом количестве;
- в середине цикла — по типу яичного белка;
- после овуляции — молочные;
- ближе к началу месячных — маленькие комочки, может наблюдаться зуд.
Объем нормальных выделений может увеличиваться в период беременности, эмоционального перенапряжения, стресса, гормональных сбоев, изменений веса, при смене климата, активной половой жизни, спортивной деятельности. Предрасполагающим фактором патологических белей является нарушение вагинального микробиоценоза. Маркером этого явления служит появление таких клинических признаков, как зуд, жжение, дискомфорт при половом акте, нарушение мочеиспускания, боли внизу живота.
Основные заболевания, при которых меняется объем и характер секрета:
- бактериальный вагиноз;
- аэробный вагинит;
- кандидоз (молочница);
- трихомониаз;
- хламидиоз;
- гонорея;
- эрозия шейки матки;
- синильный кольпит.
На характер выделений влияет попавшая в них кровь. Изменение цвета возможно от желтоватого до темно-коричневого. Данная ситуация вызвана процессами окисления молекул гемоглобинного железа эритроцитов. Это происходит до и после месячных, при эрозии шейки матки, начавшемся выкидыше, различных новообразованиях.
Симптомы наиболее часто встречающихся заболеваний, сопровождающихся патологическими выделениями с неприятным запахом из влагалища, представлены в таблице:
| Параметр | Бактериальный вагиноз | Аэробный вагинит | Молочница | Трихомониаз | Гонорея |
| Флора | Кокки-бациллы (Mobiluncus, Atopobium, Gardnerella) | Стрептококки, стафилококки, энтерококки, кишечная палочка | Грибы рода Candida | Trichomonas vaginalis | Гонококк |
| Запах | Тухлый, запах рыбы, сладковатый | Отсутствует или сладкий | Кислый | Неприятный, прогорклый | Неспецифический |
| Цвет | Серо-белый | Желтоватый | Ярко-белый | Желтоватый | Желтый с оттенками зеленого |
| Количество | Обильные | Умеренные | Обильные | Обильные | Умеренные |
| Консистенция | Жидкие, пенистые | Густые | Густые, творожистые | Жидкие, пенистые | Очень густые |
| рН | Щелочная, > 4,5 | N или > 4,5 | Кислая, < 4,5 | > 4,5 | < 4,5 |
| Субъективные ощущения | Дискомфорт при половой жизни | Зуд, диспареуния | Зуд, жжение, особенно после контакта с водой | Боли при мочеиспускании, при половой жизни, зуд; изменение запаха мочи | Боли внизу живота |
Причины возникновения
Основными причинами появления патологических вагинальных выделений и развития нарушения микрофлоры влагалища являются:
- частая смена половых партнеров;
- незащищенный коитус с неизвестным мужчиной;
- куннилингус;
- анальный секс;
- влагалищные души, спринцевания;
- стрессы, эмоциональные перенапряжения;
- переохлаждение;
- несоблюдение правил личной гигиены;
- прием антибактериальных препаратов (приводит к молочнице);
- недостаток сна (переутомление).
Часто причиной становятся заболевания шейки матки (эрозии, язвы, полипы, онкопроцессы). Они способствуют попаданию в выделения крови, которая является питательной средой для размножения патогенных бактерий.
Женские болезни, связанные с колебаниями гормонального фона, также приводят к нарушению микрофлоры. Под действием эстрогенов в клетках слизистой влагалища происходит синтез гликогена, а под влиянием прогестерона — слущивание и разрушение эпителиальных клеток, из которых высвобождается гликоген, который служит питательной средой для бактерий. При гипер- и гипоэстрогенных состояниях наблюдается его излишек (активизируются патогены) или недостаток (погибает естественная флора).
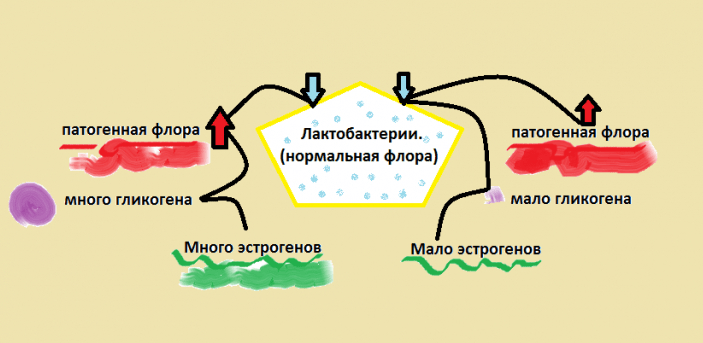
Воспалительные заболевания органов малого таза (аднекситы, абсцессы, метриты, сальпингиты) также могут приводить к изменению выделений.
Возрастные особенности
Чаще всего аномальный вагинальный секрет обнаруживают у женщин репродуктивного возраста. Это связано с:
- активной половой жизнью;
- периодическими дисгормональными состояниями;
- беременностью, родами;
- подверженностью стрессам, эмоциональной неустойчивостью.
У девочек дисбиотические процессы влагалища встречаются в редких случаях: целостность девственной плевы служит барьером для внешних неблагоприятных факторов. Патологические выделения у них могут возникать только при тесном бытовом контакте с больными взрослыми:
- использование одних и тех же полотенец;
- сон и отдых на общем постельном белье;
- одновременный прием ванн;
- общее нахождение в бане, сауне.
В период беременности, в связи с развившейся физиологической иммунодепрессией, девушка наиболее уязвима перед инфекционными агентами. На ранних сроках гестации особенно важно предупредить развитие бактериальных заболеваний, так как в первые 12 недель патологические выделения (нарушение микрофлоры) могут привести к самопроизвольному выкидышу. При появлении мажущего коричневатого экскрета из половых органов нужно срочно обращаться к врачу — возможна угроза прерывания беременности.
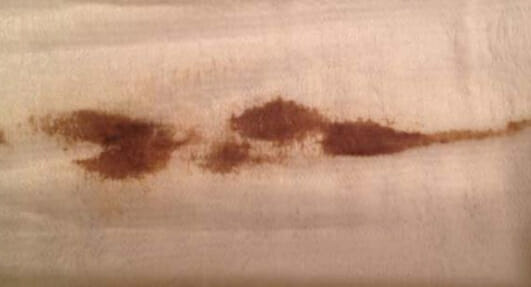
Для послеродового периода характерны выделения, называемые лохии. В первые три дня они кровянистые, в последующие 10 суток — серозно-кровянистые, затем в течение 2 месяцев — слизисто-белесоватые.
Во время месячных девушка особенно подвержена дисбиотическим процессам влагалища, появлению запаха и изменению характера вагинального секрета. В этот период особенно важно соблюдать личную гигиену и не прекращать терапию половой инфекции.
Лечение
Выбор терапии осуществляется лечащим врачом после тщательного обследования и постановки точного диагноза. Для этого нужно собрать анамнез пациентки, выслушать жалобы, оценить характер белей, взять стандартный мазок на флору. Последний осуществляется бесплатно в каждой женской консультации.
Полную картину нарушений микрофлоры влагалища позволяют определить исследования, проводимые в частных лабораториях: Флороценоз, ФемофлорСкрин, Фемофлор16. Предпочтение отдается последнему — он учитывает все условно-патогенные и исключительно вредные штаммы микроорганизмов. Результаты позволят женщине точно определить причину патологии, а доктору — назначить верное лечение.
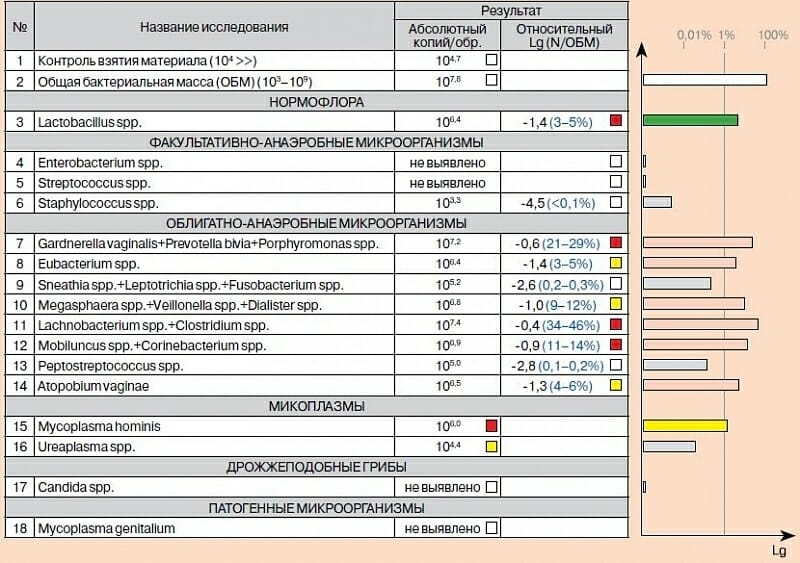
Не следует оценивать бели как признак патологического процесса, локализованного только во влагалище: он может затрагивать и высшие этажи репродуктивного тракта (хламидиоз, гонорея).
При первом посещении пациенткой медицинского учреждения (без установки окончательного диагноза) оптимально назначение эмпирической терапии: антигрибкового препарата с антипротозойным и антианаэробным действием. Представители: Нео-Пенотран, Румизол, Лименда, Гинокапс. При уточнении диагноза лечение можно скорректировать — назначить этиотропную терапию.

При бактериальном вагинозе оптимальным будет назначение препаратов на основе не метронидазола, а клиндамицина. В настоящее время имеются исследования, доказывающие, что последнее вещество эффективно против всего спектра бактерий при данной патологии. Медикаменты могут иметь различную форму: свечи, таблетки, крем.
Клиндабиокс (3 суппозитории) вводят по 1 во влагалище на ночь, курс составляет 3 (6) суток. Затем проводят антигрибковую терапию, так как после антибиотика активизируются кандиды. Используют такие препараты, как Сертазол, Ломексин, Микозол, Флуконазол. Эффективно комплексное средство Клиндацин Б пролонг (с фунгицидным действием) в виде вагинального крема (курс лечения — 3 дня).

Лечение аэробного кольпита результативно проводить Полижинаксом, курс — от 6 до 12 дней. Лекарство включает в себя нистатин, неомицин, полимиксин Б, не оказывает супрессивного действия на лактофлору, но не несет никакой пользы при бактериальном вагинозе. Тем не менее при смешанной флоре возможно провести терапию сначала анаэробов, а затем аэробов.

При трихомониазе препаратом выбора является метронидазол. Его принимают внутрь (Трихопол 250 мг по 2 таблетки 2 р/д, 5-7 суток) и закладывают свечи вагинально (Румизол, Лименда, Тержинан — по 1 суппозиторию на ночь в течение 1-2 недель).
На фоне традиционной медицины можно лечиться в домашних условиях народными средствами. Наиболее эффективные травы, которые принимают внутрь и используют для спринцевания:
- красная щетка;
- боровая матка;
- ромашка;
- тысячелистник.
Фото 







